Der Mensch ist, was er isst
Die große Welt der Essstörungen … und wie man sie besiegen kann
Essstörungen werden zu den Zivilisationskrankheiten gezählt. Eine Essstörung wird definiert als eine Verhaltensstörung mit meist ernsthaften und langfristigen Gesundheitsschäden. Der Betroffene beschäftigt sich ständig gedanklich und emotional mit dem Thema "Essen". Essstörungen betreffen die Nahrungsaufnahme oder deren Verweigerung und hängen oft mit psychosozialen Störungen oder mit der Einstellung zum eigenen Körper zusammen.
Medizinisch gesehen handelt es sich um eine Störung der Energiebilanz:
- zu hohe Energiezufuhr bei zu geringem Energieverbrauch führt zu Übergewicht
- zu geringe Energiezufuhr bei zu hohem Energieverbrauch führt zu Mangelernährung
- falsche Ernährung führt zu Vitaminmangel, Mineralmangel und einer Störung des Elektrolythaushalts im Körper
Physiologische Regelmechanismen können den Energieumsatz des Körpers über einen gewissen Zeitraum und in begrenzten Ausmaßen an das Energieangebot anpassen. Im Falle des Energiemangels werden Stoffwechselregulationen eingesetzt, um z. B. vorhandene Energievorräte wirkungsvoller auszunutzen und Energie einzusparen.
Die einzelnen Störungen sind nicht klar gegeneinander abgrenzbar. Oft wechseln die Betroffenen von einer Form zur anderen und die Merkmale gehen ineinander über und vermischen sich.
Bei allen chronisch gewordenen Essstörungen sind lebensgefährliche körperliche Schäden möglich (Unterernährung, Mangelernährung, Fettleibigkeit …). Frauen sind verstärkt betroffen. Bei ihnen treten auch Störungen im Menstruationszyklus auf, bis zum totalen Aussetzen der Menstruation (Amenorrhoe).
Die Übergänge zwischen "normal" und "krankhaft" sind von vielen Faktoren abhängig. Ein Mensch, der aus religiösen (z.B. Ramadan) oder ideologischen Gründen besondere Ernährungsformen pflegt, ist nicht unbedingt essgestört. Manche Ess-Süchtige sind körperlich und in ihrem Verhalten völlig unauffällig – die Sucht spielt sich bei ihnen ausschließlich im Kopf ab.
Esssucht
Esssüchtige essen zwanghaft und denken dauernd an "Essen" und an die Folgen für ihren Körper. Sie essen entweder zu viel oder sie kontrollieren ihr Gewicht mit komplizierten Systemen von Essen, Diäten, Fasten und Bewegung.
Esssucht führt häufig zu Übergewicht oder Fettleibigkeit, mit den zugehörigen gesundheitlichen und sozialen Problemen. Übergewichtige fühlen sich oft als Versager und Außenseiter. Fehlernährung kann zu zusätzlichen Problemen führen.
Eine kurze Übersicht über die verschiedenen Formen der Essstörungen:
Magersucht
(Anorexia nervosa) ist durch einen absichtlich und selbst herbeigeführten Gewichtsverlust gekennzeichnet. Durch Hungern und Kalorienzählen wird versucht, dem Körper möglichst wenig Nahrung zuzuführen, durch körperliche Aktivitäten soll der Energieverbrauch gesteigert werden. Die betroffene Person sieht dabei den eigenen körperlichen Zustand häufig nicht, sie empfindet sich als zu dick, auch noch mit extremem Untergewicht (Körperschemastörung). Die Folgen der Magersucht sind Unterernährung, Muskelschwund und Mangelernährung. Langzeitfolgen sind bspw. Osteoporose und Unfruchtbarkeit. 5 bis 15 % der Betroffenen sterben, jedoch meist nicht durch eigentliches Verhungern, sondern durch Infektionen des geschwächten Körpers oder durch Suizid.
Ess-Brech-Sucht
Hier (Bulimie, Bulimia nervosa) sind die Betroffenen meist normalgewichtig, haben aber große Angst vor der Gewichtszunahme, dem "Dickwerden". Deshalb ergreifen sie ungesunde Gegenmaßnahmen wie Erbrechen, exzessiven Sport, Abführmittelgebrauch, Fasten oder Einläufe. Dadurch gerät der Körper in einen Mangelzustand und es kommt zu sogenannten "Ess-Attacken", wobei große Mengen Nahrung auf einmal verzehrt werden. Neben diesen Heißhunger-bedingten Fressattacken gibt es auch noch stressbedingte. Das Überessen und Erbrechen wird häufig als entspannend erlebt. Die Ess-Brech-Sucht kann zu Störungen des Elektrolyt-Stoffwechsels, zu Entzündungen der Speiseröhre, zu Zahnschäden sowie zu Mangelerscheinungen führen. Da durch einen gestörten Elektrolythaushalt das Herz angegriffen wird, kann es zu Herzversagen und somit zum Tod kommen, insbesondere wenn die Ess-Brech-Sucht noch mit Untergewicht einher geht.
Binge Eating
Fressattacken treten im Zusammenhang mit suchtartigen Heißhungergefühlen auf. Von Binge Eating wird gesprochen, wenn während mindestens sechs Monaten an zumindest zwei Tagen pro Woche ein Anfall von Heißhunger auftritt, bei dem in kürzester Zeit ungewöhnlich große Mengen an Nahrungsmitteln aufgenommen werden. Der Betroffene verliert die Kontrolle über die Nahrungsaufnahme. Außerdem müssen mindestens drei der folgenden Diagnosekriterien zutreffen:
- essen, ohne hungrig zu sein
- besonders schnelles Essen
- essen, bis ein unangenehmes Gefühl einsetzt
- allein essen, um Gefühle von Schuld und Scham zu vermeiden
- die Ess-Anfälle werden als belastend empfunden
- nach dem Ess-Anfall treten Gefühle von Ekel, Scham oder Depressionen auf
Obwohl die Essattacken jeweils nur kurz dauern, kann BED (Binge Eating Disorder) zu Adipositas führen. Von der Bulimie unterscheidet sich BED durch die ausbleibenden Maßnahmen, eine Gewichtszunahme durch Erbrechen, Intensivsport oder Fasten zu verhindern.
Pica-Syndrom
Ein psychiatrisches Symptom, das sich auch bei Menschen mit geistiger Behinderung oder Demenz zeigen kann. Die Störung ist eher selten und ist keine Essstörung im eigentlichen Sinne. Menschen essen dabei ungewöhnliche Dinge, z.B. farbige Papierschnipsel, Gartenerde, Ton, Tafelkreide oder Kot. Dies kann zu Vergiftungen, Unterernährung oder Verstopfung führen.
Orthorexia nervosa
Krankhaftes Gesund-Essen. Betroffene verbringen mehrere Stunden täglich damit, zwanghaft Vitamingehalt und Nährwerte zu berechnen und Lebensmittel auszuwählen, wobei sich die Auswahl der "erlaubten" Lebensmittel immer weiter verringert. Folgen sind Unterernährung, Mangelernährung und soziale Isolation. Die Betroffenen haben Angst vor Lebensmitteln, die sie für ungesund halten. Die Orthorexie zeigt auch Merkmale einer Wahn- oder Zwangsstörung.
Anorexia athletica
Durch übermäßigen Sport und den damit verbundenen Kalorienverbrauch versuchen die Erkrankten, an Gewicht zu verlieren. Diese Störung ist als Sport-Sucht bekannt und wird als Begleitstörung einer Ess-Sucht beobachtet.
Seit den 1980er und 90er Jahren wird von einem gehäuften Auftreten von Essstörungen bei Leistungssportlern berichtet. Gemeint sind Essstörungen, die nicht alle Merkmale einer echten Anorexia nervosa erfüllen und diagnostisch deshalb als atypische Anorexia nervosa (ICD-10) eingeordnet werden. Charakteristisch ist eine zu geringe Zufuhr an Kalorien, die zu schweren Gesundheitsproblemen führt, u.a. Abnahme der Knochendichte, Knochenbrüche und Amenorrhoe.
Therapie von Essstörungen
Erfolgreiche Behandlungen gehen von einem multimodalen Ansatz aus, d.h. es werden unterschiedliche Behandlungsstrategien gleichzeitig eingesetzt. Im Zentrum steht die Psychotherapie (kognitive oder psychodynamische Therapien). Bei manchen Essstörungen haben sich familientherapeutische Behandlungsprogramme als sinnvoll erwiesen. Bei Kindern und Jugendlichen ist eine Beratung und Psychoedukation der Eltern immer notwendig. Gleichzeitig kann ein Ernährungsprotokoll geführt werden. Bei bestimmten Essstörungen ist regelmäßiges Wiegen notwendig sowie Unterstützung bei einer ausgewogenen Ernährung. Medikamentöse Therapie (Antidepressiva) kann in manchen Fällen (Anorexie oder Bulimie) hilfreich sein. Auch die Vermittlung von Therapieprogrammen in Selbsthilfegruppen ist hilfreich.
Wenn die ambulante Behandlung keinen Erfolg bringt, ist i.d.R. eine stationäre oder zumindest teilstationäre Behandlung erforderlich. Insbesondere bei Anorexie ist eine stationäre Behandlung als lebenserhaltende Maßnahme notwendig, wenn ein kritisches Untergewicht erreicht ist, auch, wenn körperliche Folgeschäden zu erwarten sind, z.B. bei zu geringer Flüssigkeitszufuhr oder bei häufigem Erbrechen.
Diagnostik
Die Diagnostik der Störung(en) erfolgt durch Befragung des Patienten und über Fragebögen. Unter-, Übergewicht und Adipositas werden mit dem Body-Mass-Index und anderen Kennzahlen gemessen.
Häufigkeit und Folgen
Hier einige Zahlen für Deutschland:
- Magersucht: etwa 140.000 Menschen sind betroffen. 90 % der Betroffenen sind Frauen zwischen 15 und 35 Jahren. 10 % sind Männer.
- Ess-Brech-Sucht: etwa 700.000 Menschen sind betroffen.
- Binge Eating: etwa 4 % der Bevölkerung sind betroffen, ist also die häufigste Essstörung.
Eine aktuelle Studie des Robert Koch-Instituts mit über 17.000 Teilnehmern zwischen 11 und 17 Jahren zeigte bei fast 30 % der Mädchen Essstörungen wie Magersucht, Ess-Brech-Sucht oder Fettsucht. Bei Jungen waren 15 % betroffen. Außerdem waren der Studie zufolge Kinder aus sozial benachteiligten Familien fast doppelt so häufig betroffen, wie Kinder aus den oberen sozialen Schichten.
In einer österreichischen Studie über Essstörungen bei Models fand sich eine Prävalenzrate essgestörten Verhaltens von 19 % der befragten Personen, über 40 % waren zum Untersuchungszeitpunkt auf Diät.
Adipositas stellt ein weltweit zunehmendes Problem dar. So sprechen die Weltgesundheitsorganisation (WHO) und die CDC inzwischen von einer globalen Epidemie bzw. Pandemie, die ebenso ernst genommen werden sollte wie jede zum Tode führende Infektionskrankheit. Weltweit leben rund 1,3 Milliarden Menschen mit starkem Übergewicht (WHO). Sollte sich dieser Trend fortsetzen, wird die Zahl der übergewichtigen Menschen innerhalb der nächsten 10 Jahre auf 1,9 Milliarden ansteigen. Die gesundheitlichen, finanziellen und sozialwirtschaftlichen Folgen von Übergewicht sind enorm.
Die großen 3
DIE MAGERSUCHT
Auftreten und Häufigkeit
Zu den psychosomatischen Essstörungen zählen die Magersucht (Anorexia nervosa) und die Ess-Brech-Sucht (Bulimia nervosa). Frauen sind viel häufiger betroffen als Männer, deren Anteil zwischen 5 und 10 % liegt, in letzter Zeit allerdings zunimmt. Der Beginn einer Essstörung liegt zwischen dem 14. und 25. Lebensjahr.
Ursachen
Vor allem das in den westlichen Industrienationen geltende Schönheitsideal hat einen großen Einfluss auf die Krankheitsentstehung. Dabei wird Schlankheit immer wieder mit Attraktivität, beruflichem und privatem Erfolg assoziiert. Durch die Medien wird diese Tendenz weiter gefördert. Dies führt dazu, dass vor allem Mädchen mangelndes Selbstwertgefühl durch übertriebenen Schlankheitswahn kompensieren wollen.
Definition
Magersucht ist eine Essstörung, bei der die Betroffenen ein nicht dem Alter und der Statur entsprechendes minimales Körpergewicht anstreben. Die Wahrnehmung von Figur, Gewicht und Aussehen ist gestört und es besteht Angst vor Gewichtszunahme. Die Gefahren, die sich aus dieser Situation ergeben, werden verleugnet. Hinzu kommen häufig soziale Isolation und Depressionen.
Diagnose
Für die Diagnose "Anorexia nervosa" reicht Untergewicht alleine nicht aus. Zunächst müssen alle organischen Ursachen ausgeschlossen werden (z.B. Schilddrüsenüberfunktion, Diabetes mellitus Typ 1, Malabsorptionssyndrom etc.).
|
Diagnostische Kriterien der Anorexia nervosa (DSM-IV) |
|
Untergewicht |
|
Furcht vor Gewichtszunahme |
|
Verzerrte Körperwahrnehmung (trotz bestehendem Untergewicht) |
|
Bei Frauen: Amenorrhö |
|
Subtyp |
|
Restrikitver Typ |
|
Bulimischer Typ |
Auswirkungen auf den Körper
- Kaliummangel: Krankhaftes Untergewicht hat vielfältige und gravierende Auswirkungen auf den menschlichen Körper bis hin zu lebensbedrohlichen Komplikationen. Dazu zählt vor allem der durch die Mangelernährung ausgelöste Kaliummangel, der lebensgefährliche Herzrhythmusstörungen zur Folge haben kann.
- Blutarmut/Ödeme: Aufgrund einer Schädigung des Knochenmarks kann eine Anämie (Blutarmut) entstehen. Durch die niedrige Eiweißzufuhr mit der Nahrung kommt es zu einem Absinken des Albumins (Transportprotein). Bei einer verringerten Albuminkonzentration kann die im Blut enthaltene Flüssigkeit nicht mehr ausreichend gebunden werden und lagert sich im Gewebe ab (Ödembildung).
- Verringerte Östrogenproduktion: Eine nachlassende Östrogenproduktion kann das Ausbleiben der Menstruation zur Folge haben. Östrogene unterstützen weiterhin die Einlagerung von Calcium in die Knochenmatrix. Da dieser Vorgang im Kindes- und Jugendalter besonders wichtig und bis etwa zum 30. Lebensjahr abgeschlossen ist, hat eine Amenorrhö vor allem in diesem Lebensabschnitt eine geringere Knochendichte zur Folge, wodurch sich die Gefahr einer Osteoporose erhöht.
- Erhöhte Cortisolspiegel: Um den Blutzucker trotz der mangelnden Zufuhr von Kohlenhydraten konstant zu halten, muss Glucose aus anderen Substanzen (z.B. Ketonkörper, bestimmte Aminosäuren) gebildet werden. Dies macht eine erhöhte Sekretion von Cortisol sowie anderen Hormonen notwendig. Dauerhaft erhöhte Cortisolspiegel können zu Haarausfall, Hautveränderungen und psychischen Erkrankungen führen und begünstigen die Entstehung der Osteoporose.
- Unfruchtbarkeit: Durch die eingeschränkte Östrogenbildung kommt es zur Störung der weiblichen Keimdrüsen. Die daraus resultierende Unfruchtbarkeit (Infertilität) bleibt auch bei erfolgreicher Behandlung meist noch längere Zeit bestehen (bis zu Jahren), bis die Fruchtbarkeit wieder einsetzt.
- Unterzuckerungen: Nach längerer unzureichender Kohlenhydratzufuhr sind die körpereigenen Reserven aufgebraucht. Da die endogene Bildung von Glucose (Gluconeogenese) nur sehr langsam abläuft, kann es in Kombination mit starker körperlicher Belastung zu Unterzuckerungen (Hypoglykämien) kommen, die – je nach Schweregrad – zur Bewusstlosigkeit oder zu Hirnschäden bis hin zum Tod führen können.
- Veränderte Laborparameter: Anorexia nervosa ruft noch eine Reihe weiterer biochemischer Abnormitäten hervor:
|
Laborwert |
Auswirkungen der Anorexie |
|
Blutzucker |
erniedrigt |
|
Gesamtprotein |
erniedrigt |
|
Calcium |
erniedrigt |
|
Phosphor |
erniedrigt |
|
Triglyceride |
erniedrigt |
|
Hämoglobin |
erniedrigt |
|
Hämatokrit |
erniedrigt |
|
Leukozyten |
erniedrigt |
|
Schilddrüsenhormon (T3) |
erniedrigt |
|
Thrombozyten |
erniedrigt |
|
Leberenzyme (GOT, GPT) |
erhöht |
Therapie
Psychotherapie
Die Grundlage für eine erfolgreiche Therapie der Magersucht stellt zunächst die Einsicht des Patienten dar. Ohne diese sind die Prognosen äußert ungünstig und Therapieerfolge eher unwahrscheinlich. Ist eine Bereitschaft zur Therapie vorhanden, ist das oberste Ziel die Normalisierung des Körpergewichts, wobei eine verhaltenstherapeutische Unterstützung notwendig ist. Ein weiterer Bestandteil der psychologischen Betreuung stellt die Therapie der verzerrten Körperwahrnehmung dar. Die Stärkung des Selbstwertgefühls ist ebenfalls von Bedeutung. Der Kontakt mit anderen Betroffenen und ehemaligen Anorektikern im Rahmen von Gruppentherapien wirkt sich häufig sehr positiv aus. Die Zusammenarbeit mit einem Psychologen / Heilpraktiker für Psychotherapie ist bei der Therapie unerlässlich. Optimal ist eine stationäre Behandlung in einer entsprechenden Einrichtung.
Ernährung
Neben der psychologischen Betreuung spielt die richtige Ernährung zur Normalisierung des Körpergewichts eine wichtige Rolle.
In schweren Fällen kann zunächst eine künstliche Ernährung erforderlich sein. Wichtig ist anschließend eine langsame Steigerung der Nahrungsaufnahme, um Unverträglichkeiten zu vermeiden. Dabei sollten am Anfang nur Nahrungsmittel in leicht verwertbarer Form verabreicht werden. Aufgrund der Schleimhautschädigungen und des Lactasemangels (milchzuckerspaltendes Enzym) werden Milch und Milchprodukte anfangs häufig nicht vertragen. Im Anschluss daran erfolgt eine schrittweise Annäherung an eine energiereiche Basiskost. Der Energiebedarf wird dabei so veranschlagt, dass für jeweils 10 kg Untergewicht ein Zuschlag von 20 % des normalen Tagesbedarfs empfohlen wird (ca. 2.500-3.000 kcal / Tag). Die Nahrung sollte auf mehrere Mahlzeiten (ca. 6) am Tag verteilt werden und ist reich an Kohlenhydraten und Fetten. Letztere sollten vor allem in versteckter Form aufgenommen werden und reich an ungesättigten Fettsäuren sein. Der Proteinbedarf entspricht dem einer "normalen" Ernährung, liegt also bei ca. 15 % der Gesamtenergieaufnahme. Die Kost sollte vitamin- und mineralstoffreich, ausgewogen und abwechslungsreich sein. Zu meiden sind jedoch Lebensmittel, die energiearm, voluminös oder blähend sind (siehe Abb.).
|
Weniger geeignete Lebensmittel beim Kostaufbau: |
|
Hülsenfrüchte, Blattkohlsorten, Pilze |
|
Fleisch-, Fisch- und Wurstwaren mit hohem Anteil an sichtbarem Fett |
|
Mayonnaise, fettreiche Backwaren |
|
Fettarme, proteinreiche Lebensmittel (z.B. Magermilchprodukte) |
|
stark kohlensäurehaltige Getränke |
Mit steigender Energiezufuhr kann auch mit leichter körperlicher Aktivität begonnen werden. Dies fördert sowohl das Herz-Kreislauf-System als auch das Muskelwachstum. Grundsätzlich sollten die Speisen schmackhaft und appetitlich zubereitet werden. Individuelle Bedürfnisse sollten dabei berücksichtigt werden. Auch geringe Mengen Alkohol zur Steigerung des Appetits sind erlaubt. Bei bestehendem Untergewicht ohne vorliegende Essstörung kann direkt (d.h. ohne Aufbaukost) mit einer energiereichen Kost begonnen werden. Eine Gewichtszunahme erreicht man generell durch eine positive Energiebilanz, d.h. wenn man dem Körper mehr Energie zuführt als er verbraucht. Allerdings gibt es auch Fälle, bei denen eine energiereiche Ernährung zu keiner Gewichtszunahme führt (z.B. Schilddrüsenüberfunktion). Um das auszuschließen, sollten Sie sich an einen Arzt wenden. Prinzipiell sollte sich auch diese Ernährung an den Empfehlungen für eine ausgewogene Ernährung orientieren. Allerdings kann hier auf fettreichere Produkte zurückgegriffen werden.
Sonstige medizinische Maßnahmen
Aufgrund der gravierenden Folgen der unzureichenden Östrogenproduktion wird der gezielte Einsatz von Östrogenen, Gestagenen und Calcium im Rahmen der Osteoporoseprophylaxe diskutiert. Eine weitere medikamentöse Therapie ist nicht erforderlich. Trotz der niedrigen Konzentration des Schilddrüsenhormons T3 (Trijodthyronin) ist eine Therapie mit Schilddrüsenhormonen nicht angezeigt. Eine Ausnahme stellt die Behandlung mit Antidepressiva dar, sofern eine begleitende depressive Erkrankung vorliegt.
DIE ESS-BRECH-SUCHT
Essstörung, die durch den Wechsel von Fressanfällen und Versuchen der Gewichtsreduktion gekennzeichnet ist. Charakteristisch ist der Kontrollverlust während der Hungerattacken, bei denen bis zu 20.000 kcal(!) verschlungen werden. Die häufigsten Maßnahmen, die unternommen werden, um die exzessive Nahrungs- und Energiezufuhr auszugleichen, sind Erbrechen und der Missbrauch von Abführmitteln und Diuretika (purging-Typ) sowie andere unangemessene kompensatorische Verhaltensweisen wie Fasten oder exzessiver Sport (non-purging-Typ). Im Gegensatz zur Magersucht wird die Bedrohung durch die Krankheit wahrgenommen und der Zustand als unangenehm empfunden.
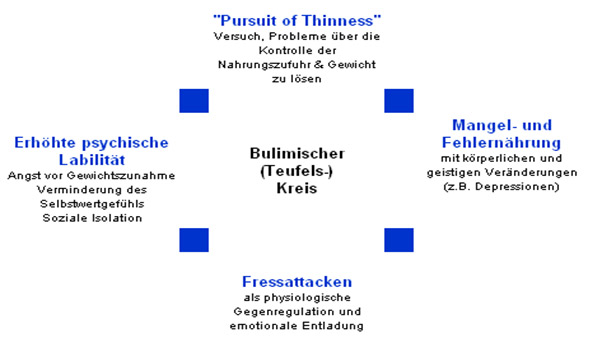
Von der Bulimie können sowohl Unter- als auch Übergewichtige betroffen sein. Da sich viele Betroffene ihrer Krankheit schämen, muss von einer relativ hohen Dunkelziffer ausgegangen werden. Schätzungen zufolge leiden etwa 3 % der jungen Frauen an Bulimie.
Diagnose
Die Bulimia nervosa weist zwar Gemeinsamkeiten mit der Anorexie auf (krankhafte Beschäftigung mit dem eigenen Körper), jedoch gibt es auch einige Unterschiede.
|
Diagnostische Kriterien der Bulimia nervosa (DSM-IV) |
|
Fressanfälle |
|
Kontrollverlust |
|
Kompensationsverhalten |
|
Häufigkeit der Fressanfälle |
|
Körperschema |
|
Störung |
|
Subtyp |
|
Abführender Typ (purging subtyp) |
|
Nicht-abführender Typ (non-purging subtyp) |
Für die Diagnose ist eine ausführliche Anamnese erforderlich. Häufig findet sich ein gezügeltes, rein vom Kopf gesteuertes Essverhalten (restrained eating) in Kombination mit zahlreichen Diäten. Viele Patienten essen morgens und mittags nichts bzw. nur sehr wenig, woraus abends ein unerträglicher Heißhunger resultiert. Dies hat zum einen physiologische Gründe. Durch den Abfall des Blutzuckerspiegels reagiert der Körper mit Hunger. Zum anderen können auch psychologische Faktoren eine Rolle spielen. Während die Patienten tagsüber auf der Arbeit abgelenkt und in Gesellschaft sind, können Einsamkeit, Frust oder andere emotionale Belastungen dazu führen, dass abends versucht wird, diese Probleme mit Fressattacken zu kompensieren.
Auswirkungen auf den Körper
- Allgemein: Die negativen Auswirkungen der Bulimie sind sowohl auf die Fastenperioden als auch auf das bei dieser Erkrankung typische Verhalten zurückzuführen. Die hormonellen Störungen ähneln in abgeschwächter Form denen der Magersucht.
- Kaliummangel: Der durch die Mangelernährung meist vorliegende Kaliummangel wird durch die Kaliumverluste verstärkt, die durch das Erbrechen entstehen. Dies erhöht weiter das Risiko von lebensbedrohlichen Herzrhythmusstörung bzw. eines Herzstillstandes.
- Mundhöhle: Der Kontakt von Magensäure mit der Mundhöhle hat ebenfalls negative Auswirkungen. Durch die Säure wird der Zahnschmelz angegriffen und geschädigt, was zu einer Entmineralisierung führt. Dennoch ist die Karieshäufigkeit nur leicht erhöht, da die meisten Betroffenen anschließend ihre Zähne putzen, um den unangenehmen Geschmack zu beseitigen. Das Eindringen von Magensäure in die Speicheldrüsen kann dort Entzündungen und Schwellungen hervorrufen.
Therapie
Bei der Therapie der Bulimia nervosa steht zunächst die Normalisierung des Essverhaltens im Vordergrund. Für unterernährte Bulimiker gelten die unter dem Thema Anorexie aufgeführten Ernährungsempfehlungen. Bei der Veränderung des Essverhaltens ist die verhaltenstherapeutische Unterstützung von besonderer Bedeutung. Im Rahmen eines Esstrainings werden die "normalen" Verhaltensweisen einstudiert, geübt und durch entsprechende Aufklärungsmaßnahmen unterstützt (nutritional counselling). Nach der Normalisierung des Essverhaltens, was relativ wenig Zeit in Anspruch nimmt, gewinnt die Therapie der ursächlichen Probleme an Bedeutung. Dazu zählen in erster Linie die gestörte Körperwahrnehmung, der Bezug zu Gewicht und Figur sowie die Stressbewältigung. Erst wenn die psychischen Probleme überwunden sind, können Rückfälle vermieden bzw. reduziert werden. Auch hier ist eine psychologische Unterstützung erforderlich. Das Austauschen von Informationen mit Betroffenen kann ebenfalls sehr nützlich sein. Hierfür sind auch Selbsthilfegruppen geeignet, die es in jeder größeren Stadt gibt.
DIE BINGE EATING DISORDER
Bei der Binge Eating Disorder (BED) handelt es sich um einen relativ neuen Krankheitsbegriff, der sich am besten mit "Essattacken-Störung" übersetzen lässt. Allerdings ist aber auch in Deutschland die Verwendung des angloamerikanischen Begriffs üblich. Der Begriff wurde zwar bereits 1959 geprägt, als eigenständige Diagnose gibt es ihn in den USA jedoch erst seit 1994.
Diagnose
Die BED weist zwar Gemeinsamkeiten mit der Bulimie auf, jedoch gibt es auch einige Unterschiede.
|
Diagnostische Kriterien der Binge Eating Disorder (DSM-IV) |
|
Regelmäßige Essanfälle mit folgenden Merkmalen - in einem abgrenzbaren Zeitraum wird eine Nahrungsmenge gegessen, die deutlich größer ist als die Menge, die andere Menschen im selben Umfang unter den gleichen Umständen essen würden. - während des Essanfalls wird der Verlust der Kontrolle über das Essen empfunden Die Essanfälle sind mit mindestens drei der folgenden Merkmale verbunden: - es wird wesentlich schneller gegessen als normal - es wird gegessen, bis man sich unangenehm voll fühlt - es werden große Mengen gegessen, obwohl man sich nicht körperlich hungrig fühlt - es wird allein gegessen, weil es einem peinlich ist, wie viel man isst - man fühlt sich von sich selbst angeekelt, depressiv oder sehr schuldig nach dem Überessen |
|
Seelisches Befinden Es besteht hinsichtlich der Essanfälle merkliche Verzweiflung. |
|
Häufigkeit der Essanfälle Die Essanfälle treten im Durchschnitt an mindestens zwei Tagen pro Woche über sechs Monate auf. |
|
Kein Kompensationsverhalten Die Essanfälle sind nicht mit der regelmäßigen Anwendung von unangemessenen Kompensationsverhalten (z.B. abführende Maßnahmen, Fasten oder exzessiver Sport) verbunden und treten nicht im Verlauf einer Anorexia nervosa oder Bulimia nervosa auf. Für die Diagnose ist eine ausführliche Anamnese erforderlich. Da während der Fressattacken überwiegend Nahrungsmittel, die kohlenhydrat- und fettreich sind, die wenig Vitamine und Mineralstoffe enthalten, verzehrt werden, weisen die Betroffenen häufig Mangelerscheinungen auf. |
Symptomatik
Wie bei der Bulimia nervosa sind beim Binge Eating die wiederkehrenden Heißhungeranfälle das Hauptmerkmal. In den meisten Fällen verlieren die Betroffenen während der Heißhungeranfälle die Kontrolle. Anders als bei der Bulimie fehlen jedoch entsprechende Kompensationsmaßnahmen, wie Erbrechen, Missbrauch von Abführmitteln etc. Wegen der hohen Kalorienanzahl während eines solchen Essanfalls entwickeln viele Betroffene daher mit der Zeit Übergewicht. Sie unterscheiden sich in ihrem Essverhalten jedoch von einem "typischen" Übergewichtigen. Während sich Adipöse ständig überessen, haben Übergewichtige mit Binge Eating Disorder "nur" mehr oder weniger häufig Fressanfälle.
Die Anfälle sind mit Ekelgefühl gegen sich selbst, Niedergeschlagenheit, Scham und Schuldgefühlen verbunden. Oft wird versucht, weitere Essattacken zu unterdrücken, damit das eigene Essverhalten wieder kontrolliert werden kann. Scheitert dieser Versuch, ziehen sich Personen häufig zurück und leben ihre Essattacken im Verborgenen aus. Sie können ihre Sucht häufig vor Familie und Freunde gut verstecken.
Häufigkeit
Eine in den USA erhobene Untersuchung zeigt, dass etwa 4 % der Bevölkerung von der Binge Eating Disorder betroffen sind. Damit ist es die am häufigsten auftretende Essstörung. Bei den Übergewichtigen liegt der Anteil bei 5 %, in Gruppen zur Gewichtsreduktion bei 30 %.
Anders als bei Anorexie und Bulimie gibt es keine typische Altersgruppe. Außerdem ist der Anteil an Männern deutlich höher. Zirka ein Drittel der Betroffenen sind Männer.
Ursachen
Genaue Ursachen sind bisher nicht bekannt. Erfahrungen der Baseler Universitätsklinik zeigen drei Faktoren als mögliche
Ursachen:
- Übergewicht bereits im Kindesalter,
- kohlenhydratarme, fettreiche Ernährung sowie
- Probleme im Umgang mit Konflikten
Außerdem zeigten Untersuchungen, dass etwa die Hälfte der Betroffenen schon mal depressiv war. Ob eine Depression Binge Eating verursacht oder ob sie Teil der Krankheit ist, ist derzeit noch nicht bekannt.
Befragungen von Patienten zeigten, dass negative Gefühle wie Ärger, Frust etc. Auslöser von Fressattacken sind, d.h. die Essattacken treten häufig in Zeiten nervlicher Belastungen auf. Durch das Essen, das allgemein mit positiven Gefühlen assoziiert wird, sollen die negativen Gefühle kompensiert werden. Verschiedene Studien haben ergeben, dass viele Menschen mit emotionalen Schwierigkeiten unfähig sind, Hunger von anderen unbehaglichen Gefühlen zu unterscheiden. Wie auch bei den anderen Essstörungen berichten die Betroffenen häufig über lange andauernde Unzufriedenheit mit der eigenen Figur und über eine Vielzahl an Diätversuchen. Auch gezügeltes Essverhalten, das mit der Zeit aufgegeben wird, gilt als Entstehungsursache. Es besteht die Vermutung, dass mit dem Nachlassen der kognitiven Kontrolle das Essverhalten chaotisiert. Auch bei der Binge Eating Disorder haben Modetrends, Schlankheitswahn und der Überfluss an Nahrungsmitteln bei der Entwicklung der Krankheit einen großen Einfluss.
Therapie
Die Behandlung der Binge Eating Disorder hat recht gute Erfolgsaussichten. Die verhaltenstherapeutische Therapie ähnelt der der Bulimie. Es werden zwei Ziele verfolgt:
- Normalisierung des Essverhaltens und
- Behandlung der zugrunde liegenden seelischen Konflikte.
Die Normalisierung des Essverhaltens soll z.B. durch gemeinsame Einkäufe, Kochen und Essen in der Gruppe sowie durch Anleitung zu bewusstem Essen erfolgen. In den Therapiesitzungen sollen die Betroffenen die Auslöser ihrer Fressattacken kennen lernen und neue Strategien einüben, um mit den kritischen Situationen umgehen zu können, die bisher Auslöser waren. Um die Stimmungen, Gefühle und Gewohnheiten, die zu den Attacken führen, zu ermitteln, führen die Betroffenen Tagebuch.
Da Patienten häufig ein gestörtes Körpererleben haben, sind auch Bewegungstherapie und Sport Bestandteile der Therapie. Eine Diät ist nicht im Behandlungsansatz beinhaltet. Versuche der Gewichtsabnahme sollen unterlassen werden. Die Regulierung des Körpergewichts soll durch die Normalisierung des Essverhaltens erfolgen.

HP Kian Schirmohammadi
Heilpraktiker, Experte für Essstörungen und deren Therapie mit eigener Naturheilpraxis in Schleiden/Eifel
www.naturheilpraxis-schirmohammadi.de









